醫(yī)保局發(fā)布《關(guān)于印發(fā)區(qū)域點數(shù)法總額預(yù)算和按病種分值付費試點工作方案的通知》,這意味著DRGs即將再下一城。
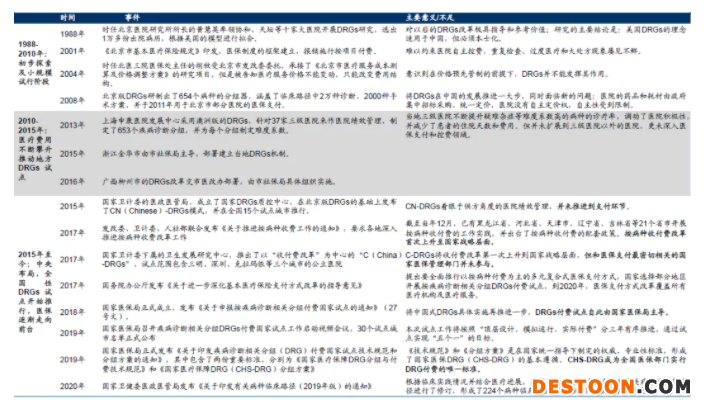
資深DRGs研究人士表示,“這一次的文件算是定規(guī)則,相當(dāng)于為明年全面試點奠基。”從2018年醫(yī)保局發(fā)布《關(guān)于申報按疾病診斷相關(guān)分組付費國家試點的通知》(27號文)開始,DRGs付費試點正式由醫(yī)保局接管;到2019年,醫(yī)保局公布30個試點城市名單,隨后發(fā)布CHS-DRG分組方案,完成定標準的動作。
DRG是一種按病組打包的定額付費支付方式,病人治療費用“一口價”打包收費后,大處方、大檢查、濫用耗材等行為,都會增加醫(yī)院的成本,而不是提高利潤,因此DRG付費會使醫(yī)院在保證醫(yī)療質(zhì)量的前提下,盡量減少支出、降低成本,提高效率。
本次方案公布的按病種分值付費方式(Big Data Diagnosis-Intervention Packet,DIP),實際上是過去的大數(shù)據(jù)DRGs,是基于全樣本數(shù)據(jù)的診斷+操作自動分組?;诳陀^數(shù)據(jù),直接以主要診斷和關(guān)聯(lián)手術(shù)操作的自然組合形成病種。
DIP與DRGs最大的區(qū)別在于分組方式不同,DIP的分組方式更為簡單,其結(jié)算單位就是組,而DRGs的結(jié)算單位是組以下的細分組,相對來說更加復(fù)雜。廣東省佛山市是DIP典型試點城市。據(jù)佛山醫(yī)保局披露,2019年上半年全市人次均總費用增長率為0.44%,同比下降90%,全市醫(yī)療費用不合理增長得到有效控制。而且區(qū)域點數(shù)法使得醫(yī)院間互相競爭,大大提高了醫(yī)院參與的意愿。
“對于藥企來說,無論是DRGs還是DIP,都將徹底的改變醫(yī)院用藥的格局。對于帶量采購中標品種而言,其價格優(yōu)勢和經(jīng)濟性保障讓其獲得更多的機會,而對于大量輔助用藥、高值耗材等將會是滅頂之災(zāi)。”
像苯磺酸氨氯地平最新中標價是每片0.15元,現(xiàn)在有的廠家還能維持1.2元一片的價格,對于這類藥品,但隨著DRGs政策的深入開展,這種巨大的價格鴻溝將不復(fù)存在。對于DRGs政策落地,無論是主動擁抱還是被動接受,2021年都將全面推行,醫(yī)保支付模式改革推動下的行業(yè)變革已經(jīng)到來。
實際上,國信證券此前提到對藥企的影響,國信證券醫(yī)藥行業(yè)首席分析師謝長雁認為,2021年啟動DRGs的實際付費,將對臨床診療、醫(yī)??刭M產(chǎn)生深遠的影響,消費屬性強、急癥用藥、終末期治療以及門診用藥的品種不受影響,且在成本效益考核之下會推動ICL(第三方獨立醫(yī)學(xué)實驗室)滲透率提升和IVD產(chǎn)業(yè)的進口替代,對于核心上游資源(原料設(shè)備、專利原料藥)的重視也將提升。
中國DRGs的探索歷程

以下附全文(標重點和點評):
附件:區(qū)域點數(shù)法總額預(yù)算和按病種分值付費
試點工作方案
為落實《中共中央 國務(wù)院關(guān)于深化醫(yī)療保障制度改革的意見》,持續(xù)推進醫(yī)保支付方式改革,提高醫(yī)療服務(wù)透明度,提升醫(yī)保基金使用效率,制定本方案。
一、總體要求
?。ㄒ唬┲笇?dǎo)思想。
以習(xí)近平新時代中國特色社會主義思想為指導(dǎo),全面貫徹落實黨的十九大和十九屆二中、三中、四中全會精神,以人民健康為中心,發(fā)揮醫(yī)?;饝?zhàn)略性購買作用,更好地依托定點醫(yī)療機構(gòu)為參保人提供醫(yī)療服務(wù),提高醫(yī)保基金使用績效,提升醫(yī)保精細化管理服務(wù)水平。
?。ǘ┗驹瓌t。
堅持以人民為中心,把點數(shù)法和區(qū)域總額預(yù)算結(jié)合,促進醫(yī)療資源有效利用,著力保障參保人員基本醫(yī)療需求。堅持透明高效,以客觀數(shù)據(jù)為支撐,充分反映醫(yī)療服務(wù)產(chǎn)出,調(diào)動醫(yī)務(wù)人員積極性。堅持尊重醫(yī)療規(guī)律,實行多元復(fù)合支付方式,實現(xiàn)住院醫(yī)療費用全覆蓋。堅持動態(tài)維護,多方溝通協(xié)商,完善病種組合目錄、病種分值等動態(tài)維護機制。
(三)試點目標。
用1-2年的時間,將統(tǒng)籌地區(qū)醫(yī)保總額預(yù)算與點數(shù)法相結(jié)合,實現(xiàn)住院以按病種分值付費為主的多元復(fù)合支付方式。建立起現(xiàn)代化的數(shù)據(jù)治理機制,形成數(shù)據(jù)采集、存儲、使用的規(guī)范和標準。逐步建立以病種為基本單元,以結(jié)果為導(dǎo)向的醫(yī)療服務(wù)付費體系,完善醫(yī)保與醫(yī)療機構(gòu)的溝通談判機制。加強基于病種的量化評估,使醫(yī)療行為可量化、可比較。形成可借鑒、可復(fù)制、可推廣的經(jīng)驗,為下一步在更大范圍推廣打好基礎(chǔ)。
二、試點范圍和要求
以地級市統(tǒng)籌區(qū)為單位。試點城市應(yīng)符合以下條件:當(dāng)?shù)卣叨戎匾暫椭С衷圏c工作,有較強的參與基于大數(shù)據(jù)的病種分值付費方式改革意愿或已開展病種分值付費工作;試點工作對轄區(qū)內(nèi)醫(yī)療機構(gòu)全覆蓋;醫(yī)保部門有能力承擔(dān)國家試點任務(wù),牽頭制定本地配套政策,并統(tǒng)籌推進試點;試點城市已做實基本醫(yī)療保險市級統(tǒng)籌,近年來收支基本平衡;醫(yī)保經(jīng)辦管理機構(gòu)具備較強的組織能力和管理服務(wù)能力,具備使用疾病診斷和手術(shù)操作、藥品、醫(yī)用耗材、醫(yī)療服務(wù)項目、醫(yī)保結(jié)算清單等全國統(tǒng)一的醫(yī)保信息業(yè)務(wù)編碼的基礎(chǔ)條件。(點評:原有范圍的再擴大,全國的各區(qū)域。以地級市為單位都可以納入進來,但是主動權(quán)在各省醫(yī)保局,有意愿、有能力、有條件、有基礎(chǔ)的先來。)
三、組織管理
國家醫(yī)保局負責(zé)制定試點工作方案,提出試點城市選擇和監(jiān)測評估標準,完善協(xié)商談判機制并指導(dǎo)各地開展試點工作。
省級醫(yī)保部門負責(zé)試點城市的遴選、認定、培訓(xùn)、指導(dǎo)及考核等工作。
首都醫(yī)科大學(xué)國家醫(yī)療保障研究院受國家醫(yī)保局委托,組織專家成立技術(shù)指導(dǎo)組,協(xié)助我局制定按病種分值付費技術(shù)規(guī)范、分組方案和管理辦法,為各地醫(yī)保部門開展試點工作提供技術(shù)支持。
四、試點內(nèi)容
?。ㄒ唬嵭袇^(qū)域總額預(yù)算管理。
統(tǒng)籌地區(qū)要按照以收定支、收支平衡、略有結(jié)余的原則,并綜合考慮各類支出風(fēng)險的情況下,統(tǒng)籌考慮物價水平、參保人醫(yī)療消費行為、總額增長率等因素,建立健全醫(yī)保經(jīng)辦機構(gòu)與定點醫(yī)藥機構(gòu)的協(xié)商談判機制,合理確定醫(yī)??傤~預(yù)算指標。不再細化明確各醫(yī)療機構(gòu)的總額控制指標,而是把項目、病種、床日等付費單元轉(zhuǎn)換為一定點數(shù),年底根據(jù)各醫(yī)療機構(gòu)所提供服務(wù)的總點數(shù)以及地區(qū)醫(yī)保基金支出預(yù)算指標,得出每個點的實際價值,按照各醫(yī)療機構(gòu)實際點數(shù)付費。(點評:點數(shù)法的好處在于實施之前各醫(yī)院無法預(yù)測分到的醫(yī)保資金,規(guī)避了推諉病人的情況出現(xiàn))
?。ǘ崿F(xiàn)住院病例全覆蓋。
國家層面統(tǒng)一確定病種分值目錄庫、核心與綜合病種的劃分標準等。試點城市根據(jù)本地數(shù)據(jù),按照統(tǒng)一病種組合規(guī)則,形成各自城市的病種分值目錄核心病種與綜合病種庫。試點城市按照本地區(qū)前3年數(shù)據(jù)進行全樣本數(shù)據(jù)病例平均醫(yī)療費用測算,確定核心病種的分值。對于綜合病種、異常高值的病例,可通過病例單議、專家評審等方式確定病種分值。對于異常低值的病例,按實際費用確定病種分值。確定精神類、康復(fù)類及安寧療護等住院時間較長的病例使用床日付費。(點評:利好帶量采購品種,一方面可以完成國家任務(wù)拿到“結(jié)余留用”的錢,一方面還能同時針對DIP和DRG節(jié)省出一部分費用。)
?。ㄈ┲贫ㄅ涮椎慕Y(jié)算方式。
根據(jù)按病種分值付費的特點,完善相應(yīng)的醫(yī)保經(jīng)辦規(guī)程和協(xié)議管理流程。醫(yī)保經(jīng)辦機構(gòu)按照本年度基金預(yù)算支出的總量,預(yù)撥一定周期資金(原則上為一個月),并在周期內(nèi)按點數(shù)法結(jié)算。試點城市開展病種費用測算,分類匯總病種及費用數(shù)據(jù),根據(jù)各病種平均費用等因素計算分值。試行分值浮動機制,引入醫(yī)療機構(gòu)等級系數(shù),區(qū)分不同級別醫(yī)療機構(gòu)分值,并動態(tài)調(diào)整。對適合基層醫(yī)療機構(gòu)診治且基層具備診治能力的病種,制定的病種分值標準在不同等級醫(yī)療機構(gòu)應(yīng)保持一致。年底對醫(yī)療機構(gòu)開展績效考核,按照協(xié)議約定將績效考核與年終清算掛鉤。(點評:結(jié)算方式直接影響具體的產(chǎn)品使用,高金額產(chǎn)品會迎來一波“壓制潮”,尤其是輔助用藥和高值耗材。)
(四)打造數(shù)據(jù)中心。
在具備使用全國統(tǒng)一的相關(guān)醫(yī)保信息業(yè)務(wù)編碼的基礎(chǔ)上,開展醫(yī)保結(jié)算清單、醫(yī)保費用明細表等的質(zhì)量控制工作。加強數(shù)據(jù)治理能力建設(shè),制定數(shù)據(jù)填寫、采集、傳輸、儲存、使用等有關(guān)管理辦法。開展醫(yī)保信息系統(tǒng)數(shù)據(jù)庫動態(tài)維護、編碼映射和有關(guān)接口改造等工作,為醫(yī)保支付方式改革和醫(yī)保管理精細化打下基礎(chǔ)。(點評:數(shù)據(jù)統(tǒng)一,為全國試點奠基。)
?。ㄎ澹┘訌娕涮妆O(jiān)管措施。
針對病種分值付費醫(yī)療服務(wù)的特點,充分發(fā)揮大數(shù)據(jù)的作用,制定有關(guān)監(jiān)管指標,實行基于大數(shù)據(jù)的監(jiān)管。加強基于病種的量化評估,促進地區(qū)醫(yī)療服務(wù)透明化,避免高套編碼、沖點數(shù)等行為。加強重點病種監(jiān)測,確保醫(yī)療質(zhì)量。
?。┩晟茀f(xié)議管理。
由試點地區(qū)規(guī)范本地的協(xié)議文本,完善按病種分值付費相關(guān)內(nèi)容,對總額預(yù)算、數(shù)據(jù)報送、分組、結(jié)算等予以具體規(guī)定,強化醫(yī)療行為、服務(wù)效率等內(nèi)容。明確醫(yī)療機構(gòu)、經(jīng)辦機構(gòu)等權(quán)責(zé)關(guān)系,落實有關(guān)標準、制度。
?。ㄆ撸┘訌妼I(yè)技術(shù)能力建設(shè)。
成立包括醫(yī)保經(jīng)辦機構(gòu)、醫(yī)療機構(gòu)以及大學(xué)、科研機構(gòu)人員等組建的專家隊伍。形成以保證質(zhì)量、控制成本、規(guī)范診療、提高醫(yī)務(wù)人員積極性為核心的按病種分值付費和績效管理體系。探索將門診按人頭、按項目,緊密型醫(yī)共體總額付費轉(zhuǎn)化為點數(shù),并與住院服務(wù)點數(shù)形成可比關(guān)系,實現(xiàn)全區(qū)域點數(shù)法總額預(yù)算。
五、實施步驟
?。ㄒ唬﹫竺A段。
2020年10月中旬前,各省(區(qū)、市)醫(yī)保局參考試點城市的條件,選擇符合條件的城市,形成申請報告報送到國家醫(yī)保局。
?。ǘ蕚潆A段。
2020年10月底前,國家醫(yī)保局評估并確定試點城市名單。初步完成國家病種組合目錄框架及相關(guān)基礎(chǔ)標準。
2020年10-11月,各試點城市報送歷史數(shù)據(jù),由國家醫(yī)保局統(tǒng)一組織使用試點城市數(shù)據(jù)形成本地化的病種分組。開展國家試點技術(shù)規(guī)范培訓(xùn),指導(dǎo)試點城市掌握病種組合、分值付費的基本原理和方法,完善病種分值付費國家試點的配套文件。結(jié)合全國醫(yī)保信息平臺建設(shè),按照最新技術(shù)標準規(guī)范和統(tǒng)一醫(yī)保信息業(yè)務(wù)編碼標準,由各試點城市完善與試點醫(yī)療機構(gòu)的信息接口改造,實時采集所需數(shù)據(jù)。
(三)付費階段。
2020年12月,各試點城市使用實時數(shù)據(jù)和本地化的分組方案實行預(yù)分組,做好付費技術(shù)準備工作。
自2021年3月起,根據(jù)試點地區(qū)技術(shù)準備和配套政策制訂情況,具備條件的地區(qū)備案后可以先行啟動實際付費;2021年年底前,全部試點地區(qū)進入實際付費階段。
六、試點保障機制
?。ㄒ唬┙M織領(lǐng)導(dǎo)機制。
各試點城市醫(yī)保部門主要負責(zé)同志要牽頭成立試點領(lǐng)導(dǎo)機構(gòu),指定專人負責(zé)試點工作,組織技術(shù)專家隊伍,全面落實試點任務(wù)和要求。各試點城市要充分調(diào)動醫(yī)療機構(gòu)的積極性,建立與醫(yī)療機構(gòu)的溝通協(xié)商機制,確保試點順利進行。
?。ǘ┒ㄆ趫蟾鏅C制。
由試點地區(qū)醫(yī)保部門定期總結(jié)工作進展及成效,形成階段性報告,按規(guī)定時間上報國家醫(yī)保局(另行通知),包括地方病種組合目錄動態(tài)維護和分值付費標準測算等基礎(chǔ)準備工作進展,以及具體的組織實施情況、開展效果等。
(三)監(jiān)測評估機制。
由國家醫(yī)保局組織專家開展跟蹤評價,對試點地區(qū)按病種分值付費工作進展、醫(yī)?;疬\行情況進行監(jiān)測,對醫(yī)保精細化管理能力和服務(wù)水平提升、醫(yī)療機構(gòu)運行機制轉(zhuǎn)變、參保人受益等付費實施效果進行階段評估。
?。ㄋ模W(xué)習(xí)交流機制。
加強試點地區(qū)間交流學(xué)習(xí),及時總結(jié)試點經(jīng)驗做法,形成典型案例,將先進地區(qū)主要做法、階段性成果、配套政策規(guī)定等進行宣傳推廣,帶動試點進展。
?。ㄎ澹┬麄饕龑?dǎo)機制。
積極做好組織宣傳,確保試點城市的醫(yī)療機構(gòu)、行政部門、參保群眾充分了解和理解支付方式改革在提高醫(yī)療資源的使用效率、改善醫(yī)療服務(wù)可及性、提高醫(yī)務(wù)人員積極性方面的重要作用,為試點工作營造良好輿論氛圍。



 110102000668(1)號
110102000668(1)號